Tassa ingiusta o strumento utile? Di sicuro regole troppo eterogenee e differenze eclatanti tra Regioni generano condizioni di non equità nell’accesso dei cittadini alle cure. Urge una riforma
La giungla, come tutti sanno, è una foresta molto folta tipica di alcune regioni equatoriali e tropicali del nostro pianeta (India, Malesia, Brasile…), ma nel linguaggio corrente e figurato è anche “un contesto privo di regole e di ordine” (Dizionario di italiano, Sabatini-Colletti). Ecco, se vogliamo affrontare il tema dei ticket sanitari il primo pensiero va proprio alla idea di giungla in senso lato, come si dimostrerà in questo contributo, sia nella accezione di un argomento caratterizzato da “fitta e intricata vegetazione” sia nella accezione di “un contesto privo di regole e di ordine”, o meglio, dove l’ordine e le regole sono così diverse tra regione e regione della nostra penisola da pensare che siamo di fronte ad un sistema disordinato e senza regole.
Ma per arrivare a questa conclusione, come insegnano i bene informati, è opportuno partire dall’inizio: cosa è il ticket sanitario?
ASSISTITI CHE "CONTRIBUISCONO"
Come scrive il sito del Ministero della salute, “Il ticket rappresenta il modo, individuato dalla legge, con cui gli assistiti contribuiscono o ‘partecipano’ al costo delle prestazioni sanitarie di cui usufruiscono”. E’ da notare che la partecipazione del cittadino attraverso il ticket non è stata introdotta con la legge 833 del 1978 che ha istituito il servizio sanitario, ma si è consolidata nel corso dei primi anni di vigenza del Ssn (ed in particolare nel 1982) come risultato del susseguirsi di diverse, singole, disposizioni normative, disposizioni che se, da una parte, hanno introdotto l’idea del ticket, dall’altra hanno previsto anche il percorso dell’esenzione, cioè le situazioni o condizioni per le quali la compartecipazione del cittadino non è dovuta.
Molto ci sarebbe da dire sulla terminologia utilizzata (contribuzione, compartecipazione, copayment; spesa, costo, tariffa), ed altrettanto spazio dovrebbe essere dedicato alla quantità di provvedimenti amministrativi (centrali ovvero regionali) che dal 1982 si sono succeduti per regolare la materia: non è questo il luogo per sottoporre a valutazione questo percorso che lasciamo ai lettori interessati grazie alla quantità di letteratura che si riesce a reperire tramite il web.
LE PRESTAZIONI SOTTOPOSTE A TICKET
Tornando ai mattoni elementari che disegnano il percorso della compartecipazione, sempre dal sito del Ministero della salute veniamo informati che sono tre le categorie di prestazioni sanitarie per le quali è previsto il pagamento del ticket: a) le visite specialistiche e gli esami di diagnostica strumentale e di laboratorio; b) le prestazioni eseguite in pronto soccorso che non rivestono carattere di emergenza o urgenza (cosiddetti “codici bianchi”), non seguite da ricovero; c) le cure termali. Per le prescrizioni farmaceutiche si veda oltre.
LE PRESTAZIONI ESENTI
Accanto alle categorie di prestazioni sottoposte a ticket vi è uno specifico elenco di prestazioni che sono esenti dalla compartecipazione: a) gli esami di diagnostica strumentale e di laboratorio e le altre prestazioni di assistenza specialistica incluse in programmi organizzati di diagnosi precoce e prevenzione collettiva (esempio: screening) o necessarie per la tutela della salute collettiva (esempio: in caso di situazioni epidemiche); b) le prestazioni del medico di medicina generale e del pediatra di libera scelta; c) i trattamenti erogati nel corso di un ricovero ospedaliero; d) gli alimenti destinati a categorie particolari (esempio: celiachi) e i dispositivi medici per persone affette da diabete (aghi, strisce, …); e) le protesi, le ortesi e gli ausili tecnologici destinati alle persone con disabilità; f) le prestazioni erogate in situazioni di particolare interesse sociale, come la tutela della maternità, la prevenzione della diffusione dell’infezione da HIV, la promozione delle donazioni di sangue, organi e tessuti, la tutela dei soggetti danneggiati da complicanze di tipo irreversibile a causa di vaccinazioni obbligatorie, trasfusioni e somministrazione di emoderivati, i vaccini per le vaccinazioni. Per tutte le categorie di soggetti del gruppo f) sono previste delle limitazioni.
REGOLE GENERALI
Le regole generali della compartecipazione sono le seguenti:
· Prestazioni di assistenza specialistica ambulatoriale. Il ticket è pari alla tariffa della/e prestazione/i fino ad un tetto massimo per ricetta, considerando che ogni ricetta può contenere non di più di 8 diverse prestazioni della stessa branca specialistica;
· Farmaci. Dal 2000 non è previsto alcun ticket nazionale: i farmaci o sono totalmente gratuiti oppure (se in classe C) sono a completo carico del cittadino. La maggior parte delle regioni, tuttavia, ha introdotto sui farmaci di fascia A specifiche forme di partecipazione alla spesa, che in genere consistono in una quota fissa per ricetta o per confezione (con dei massimali). In aggiunta, per i farmaci “di marca” per i quali esiste in commercio il corrispondente “generico” o “equivalente”, se il cittadino chiede il farmaco “di marca” è tenuto a pagare la differenza tra il prezzo di tale farmaco e il prezzo di rimborso del generico.
Oltre alle prestazioni per le quali non è previsto un ticket, i cittadini assistiti in alcuni specifici casi hanno diritto all’esenzione per alcune o per tutte le prestazioni: a) in particolari situazioni di reddito associate all’età o alla condizione sociale; b) in presenza di determinate patologie (croniche o rare); c) in caso di riconoscimento dello stato di invalidità; d) in altri casi particolari (gravidanza, diagnosi precoce di alcuni tumori, accertamento dell’HIV).
SUPERTICKET, STATO E REGIONI
Fin qui l’architettura istituzionale generale attorno al tema ticket, a cui vanno aggiunte:
· Le ulteriori attività messe in atto nel tempo dal governo centrale. Ne è un esempio il cosiddetto “superticket” di 10 € per ricetta per prestazioni diagnostiche e specialistiche introdotto dal governo Prodi nel 2006 (legge 27.12.2006, n. 296), tolto e successivamente reintrodotto nel 2011 e poi ancora tolto dal governo Draghi (ministro Speranza) con la legge di bilancio 2020 a partire dal 1.9.2020. Un altro esempio è costituito dagli obblighi di incremento del ticket imposti alle regioni in disavanzo con il fine di facilitare il rientro verso il pareggio di bilancio;
· Le azioni amministrative attuate dalle regioni. Si tratta di interventi, ad esempio, sulle tariffe delle prestazioni, sul valore massimo del ticket per ricetta, sulla gestione del ticket per il pronto soccorso o per le ricette farmaceutiche, ma anche sulle esenzioni. Più in generale, le differenziazioni nelle regole di compartecipazione adottate dalle regioni si riferiscono alle prestazioni su cui si applicano, agli importi che i cittadini devono corrispondere, ed alle esenzioni previste, oltre alle conseguenze sui ticket dovute agli interventi sulle tariffe delle prestazioni specialistiche.
REGOLE ETEROGENEE E VARIABILITA' TERRITORIALI
Al netto delle eventuali ulteriori attività messe in campo per affrontare l’emergenza pandemica da Sars-CoV-2, che qui non vengono prese in esame, e del “superticket” di cui si è detto, la tabella che segue esemplifica per alcune regioni le regole in vigore al 2019, regole che non fanno altro che dimostrare agli occhi del cittadino come sia giustificata la tesi della giungla che abbiamo anticipato in apertura. Si può facilmente comprendere che siamo di fronte ad un sistema di compartecipazione che presenta una grande variabilità territoriale (regionale), a cui si aggiunge una altrettanto elevata eterogeneità nelle regole di esenzione.
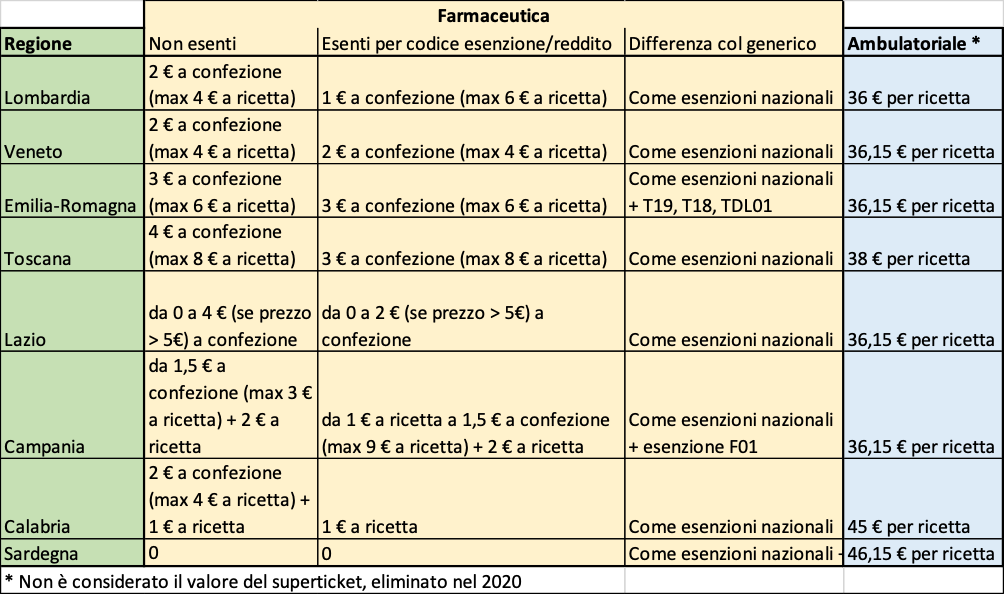
Tabella 1. Ticket farmaceutici ed ambulatoriali in alcune regioni. Dati 2019.
Ricordato così il quadro istituzionale vigente in tema di compartecipazione, ed osservato che l’argomento della revisione della politica sui ticket sanitari si ripresenta periodicamente nei programmi dei governi e nella preparazione dei patti per la salute tra governo centrale e regioni, se si esclude la questione del “superticket” (per il quale, per altro, alcune regioni hanno agito, seppure in modi diversi, in anticipo rispetto al governo nazionale) l’unico intervento di rilievo sulla compartecipazione sanitaria è riconducibile al ministro Umberto Veronesi (anno 2000, governo Giuliano Amato), che valutando i ticket come una tassa sulla malattia, sulla sofferenza e sulla preoccupazione (“E’ una tassa ingiusta, doppiamente ingiusta, perché colpisce persone ammalate e diventa sempre più pesante man mano che la malattia si aggrava. E non va sottovalutato che la gestione dei ticket, oltre ad imporre un defatigante iter ai malati determina anche un costo burocratico con l’impiego di circa 10.000 persone nel paese”) riuscì nell’impresa di abolire i ticket sui farmaci (finanziaria 2001), ma non riuscì ad abolire quelli sulle prestazioni ambulatoriali (per i quali aveva previsto un piano triennale) perché nel frattempo crollò il governo e Veronesi terminò il suo mandato (10.3.2001).
Alla luce di quanto fin qui esposto è giunto il momento di proporre considerazioni e riflessioni, cercando di evitare gli argomenti più tecnici di stretto interesse economico (esempio: la presenza in sanità di rilevanti economie e diseconomie esterne; l'ignoranza del «paziente-consumatore»; l’inelasticità della domanda sanitaria; la difficoltà di individuare per i singoli servizi i costi unitari e marginali, il legame tra ticket e tassazione, …).
PERCHE' I TICKET
La prima, e sostanziale, domanda è ovvia: perché gli assistiti devono contribuire al costo delle prestazioni di cui usufruiscono? In proposito le opinioni divergono, ed oltre alle ragioni di chi, come si è già detto dell’ex ministro Veronesi (e con lui molti economisti), ritiene che il ticket sia una tassa ingiusta o comunque che vada abolito perché la sua applicazione presenta molteplici aspetti di criticità ed inefficacia, sono molte e variegate le motivazioni che vengono offerte da quanti ritengono invece utile l'introduzione di forme, seppur parziali, di partecipazione. Tra questi ultimi gli argomenti più esplorati, per quanto finalizzati ad obiettivi che possono risultare anche diversi, sono i seguenti (per un maggiore dettaglio si veda: Filippo Palumbo, La questione dei ticket sanitari. Teoria e pratica della partecipazione alla spesa sanitaria in Italia (prima parte), Quotidiano Sanità, 7.2.2019).
· Incrementare il finanziamento. Partecipare alla spesa può contribuire ad incrementare le entrate del Ssn e a decrementare la spesa netta, anche se il ticket può introdurre modificazioni nella struttura della domanda (esempio: spostamento di prestazioni dall’area extraospedaliera a quella ospedaliera) o addirittura indurre alla rinuncia alle cure. L’accento sul ruolo del ticket come strumento di finanziamento segue soprattutto l’emanazione del decreto legislativo 502/1992 che, tra altro, prevedeva che le Regioni potessero aumentare i ticket nazionali nell’ambito di un “autofinanziamento regionale” (art. 13), attribuendo così ai ticket una funzione di finanziamento della spesa, funzione aggiuntiva a (come si dirà tra breve) quella di orientamento e moderazione della domanda. Inoltre, sempre in tema di finanziamento tramite compartecipazione, sono da considerare le norme adottate nel merito dalle regioni per far fronte ai propri eventuali disavanzi.
· Introdurre forme di razionamento. In assenza di compartecipazione si può verificare un incremento eccessivo della domanda, a fronte di risorse per fornire servizi sanitari che sono per definizione limitate, con le conseguenze che ne possono derivare (esempio: lunghe liste di attesa, rinvio nel tempo della cura, …). L'introduzione di un ticket potrebbe partecipare a ridurre queste criticità, anche se può però portare alla selezione dell'utenza (esempio: chi può pagare). Il razionamento può anche indurre un trade-off tra costo (ticket, tariffa) e tempo di attesa, come succede ad esempio con l’accesso alle prestazioni in regime di libera professione intramoenia. In entrambi i casi vi è da una parte una importante ricaduta negativa sul versante della equità, ma dall’altra un miglioramento della efficienza allocativa.
· Orientare la domanda. L'utilizzo del ticket, in coniugazione con una politica tariffaria, può esitare in una forma di orientamento positivo della domanda, indirizzandola verso servizi ritenuti più socialmente utili (esempio: servizi preventivi vs servizi curativi, stimolazione di comportamenti positivi, …). Con la compartecipazione può anche essere favorita una redistribuzione territoriale delle risorse/opportunità.
· Invitare alla corresponsabilità. L’introduzione di un ticket richiama il cittadino-utente (ma non solo) all’idea della limitatezza delle risorse disponibili, e che tali risorse debbano essere utilizzate responsabilmente, ed invita tutto il sistema a contenere i consumi sanitari di limitata efficacia o addirittura inappropriati (vedi il precedente contributo “Ricoveri inappropriati quanti sono e come limitarli”.

Sanità. Ricoveri inappropriati:
quanti sono e come limitarli
Per tutti questi obiettivi la compartecipazione alla spesa è solo uno degli strumenti utilizzabili, con i pregi e i difetti che sono stati sinteticamente, e brevemente, indicati. In termini riassuntivi per chi è favorevole a tale tipo di intervento si potrebbe dire (sempre riprendendo Palumbo) che l’introduzione di un ticket (cioè di una forma di pagamento più o meno parziale) ha il pregio che “può essere utile se finalizzata ad una allocazione di risorse più efficiente e più equa, può agevolare forme di orientamento della domanda e scoraggiare fenomeni connessi al moral hazard, e contribuire a far sì che il cittadino non trascuri un principio di valutazione economica nel richiedere una prestazione sanitaria”, ma ha anche il difetto che “non garantisce un automatico alleggerimento della spesa e può al contrario dar luogo ad effetti perversi difficilmente controllabili”, soprattutto in tema di equità ed accesso alle cure.
SCONGIURARE LA RINUNCIA ALLE CURE
Nella diversità delle motivazioni e degli obiettivi che possono essere raggiunti (o devono essere evitati) attraverso una politica di compartecipazione alla spesa, tutti i favorevoli a tale approccio concordano comunque su un punto: il ricorso a forme parziali di pagamento deve essere inserito in un sistema complessivo di incentivi e disincentivi che responsabilizzi tutti, chi richiede e chi eroga prestazioni sanitarie, in un quadro di valutazione periodicamente sottoposto a verifica ed aggiornamento. Per essere completo, tale quadro di valutazione, tra le tante e varie proposte di modifica della compartecipazione e dei criteri di esenzione che sono state avanzate (e che qui, per via del loro numero non saranno discusse rimandando alla letteratura disponibile), sia nel nostro paese che all’estero, deve prevedere tra le proprie opzioni anche l’eliminazione totale della compartecipazione stessa o almeno una forte e mirata accentuazione dei criteri di esenzione, per far sì da una parte che venga eliminato (o ridotto al minimo) il ritardato accesso alle prestazioni o addirittura la rinuncia alle cure a causa della incapacità di aderire alle regole di compartecipazione in essere, e dall’altra che si perseguano i criteri dell’equità e della solidarietà.
GARANTIRE EQUA EROGAZIONE DEI LEA
A queste considerazioni di tipo generale si aggiungono gli effetti specifici della giungla dei ticket (tabella 1), giungla generata dalle attività delle singole amministrazioni regionali. L’eterogeneità territoriale che si è venuta a creare, sia sul sistema di compartecipazione che su quello di esenzione, determina condizioni di non equità tra i cittadini in relazione alla loro residenza, mettendo in discussione l’erogazione equa dei LEA. Inoltre, gli importi talvolta elevati degli stessi ticket possono comportare o la rinuncia alle prestazioni o la “fuga” dal Ssn verso strutture sanitarie private che sono in grado di offrire prestazioni a tariffe concorrenziali rispetto ai ticket.
Fin qui gli argomenti più concettuali e pratici associati al tema della compartecipazione alla spesa. Nel testo che segue proviamo a quantificare sia cosa vale oggi nel nostro paese, in termini economici reali, tutta questa partita sia qualche ulteriore problema spicciolo che partecipa a rendere la giungla ancora più fitta.
QUANTO RISCUOTE IL SERVIZIO SANITARIO
La tabella 2 riporta, in milioni di euro, gli importi riscossi dal Ssn come compartecipazione dei cittadini alla spesa sanitaria (ticket) per tipo di prestazione. Se si esclude il 2020, di cui si dirà tra poco, il volume complessivo della raccolta è stato in leggera crescita tra il 2016 ed il 2019 e si avvicina a tre miliardi e mezzo di euro (di cui quasi mezzo miliardo di superticket): il leggero aumento si registra sia per i servizi sanitari (specialistica ambulatoriale, PS) sia per la farmaceutica, e quest’ultima (se si esclude il superticket di fatto eliminato nel 2020) rappresenta il contributo maggiore alla compartecipazione.
Tabella 2. Compartecipazione dei cittadini alla spesa sanitaria (ticket) per tipo di prestazione. Importi in milioni di euro. Fonte: Elaborazione OCPI su dati Corte dei Conti e Ragioneria Generale dello Stato.

Nota Bene. La tabella è ripresa dal lavoro di Garlaschi M: La spesa per ticket sanitari nelle diverse regioni d’Italia. Osservatorio sui Conti Pubblici Italiani – OCPI, 18 giugno 2022.
La tabella 2 evidenzia anche il crollo nella raccolta che si è avuto nel 2020, inizio della pandemia da Sars-CoV-2, crollo che è dovuto alla diminuzione sostanziale dei servizi erogati

Sanità. Prestazioni ambulatoriali
ancora sotto i livelli pre-Covid
SPESA PRO CAPITE
Escludendo la raccolta dovuta al superticket, che è stato abolito, che ha avuto una gestione regionale diversificata, e che quindi disturba il confronto tra i dati di aree diverse, e riprendendo il tema della giungla che fa da filo conduttore in questo contributo, risulta interessante il confronto tra i valori di compartecipazione nelle diverse regioni, non tanto nei valori assoluti che sono ovviamente determinati in larga misura dalla dimensione numerica delle diverse popolazioni residenti bensì nei valori pro-capite e nel confronto tra farmaceutica e prestazioni ambulatoriali (+PS). La tabella 3 dà conto dei valori riscontrati sia nel 2019 che nel 2022.
Tabella 3. Compartecipazione dei cittadini alla spesa sanitaria (ticket) per tipo di prestazione e per regione. Importi assoluti in migliaia di euro, valori pro-capite in euro. Fonte: Elaborazione dell’autore su dati Corte dei Conti.
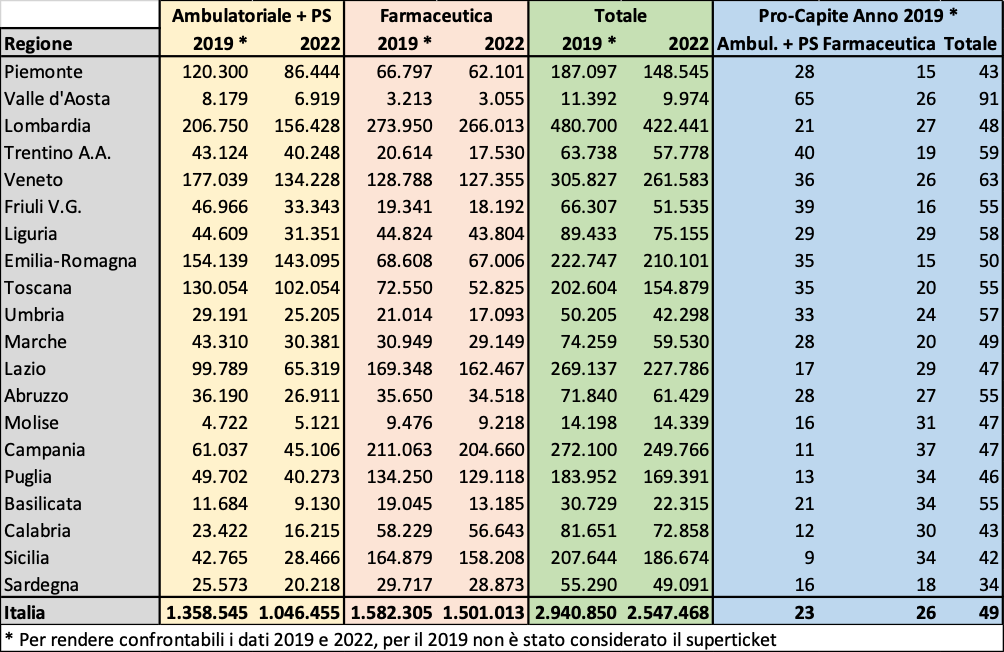
Cominciamo con l’osservare, guardando i valori assoluti, che al netto del superticket la raccolta del 2022 è inferiore di quasi 400 milioni di euro rispetto al periodo pre pandemico, segnale che le prestazioni erogate stanno ancora scontando gli effetti del virus Sars-CoV-2. La diminuzione, seppure in maniera diversificata, interessa tutte le regioni ad esclusione del Molise, ed è più forte per le prestazioni ambulatoriali (PS compreso: - 300 milioni di euro) rispetto alla farmaceutica (-80 milioni di euro).
Passando ad analizzare i valori pro-capite, prima di guardare i risultati di dettaglio occorre premettere due considerazioni. La prima: in questo contesto le medie dicono poco. Se 49 euro in un anno per ogni cittadino a qualcuno possono sembrare poca cosa, occorre tenere conto che la compartecipazione è a carico dei soggetti che sono ammalati (o che comunque hanno richiesto una prestazione al Ssn): per loro, soprattutto in alcune condizioni, e per chi si deve sottoporre ad un complesso percorso diagnostico e/o terapeutico la cifra può diventare anche molto rilevante (diverse centinaia di euro, se non addirittura migliaia) e costringere una certa quantità di assistiti (che qualcuno valuta addirittura in milioni) alla rinuncia alle cure. La seconda. Sempre poichè il ticket è a carico dei soli soggetti che hanno qualche tipo di bisogno sanitario, e considerando che questo bisogno (a giudicare, ad esempio, dai tassi di mortalità e dai consumi di prestazioni sanitarie) non è omogeneo nelle diverse regioni, una parte della eterogeneità dei valori medi pro-capite di raccolta tra le regioni non è dovuta alle differenti politiche regionali in tema di compartecipazione ma va certamente attribuita alla diversa frequenza relativa di soggetti sanitariamente bisognosi.
CONFRONTI REGIONALI
Ciò premesso, molti sono gli elementi che la tabella mette in evidenza e che segnalano il differente intervento che le regioni hanno effettuato per regolare la raccolta dei ticket. Il valore medio annuale pro-capite più basso (34 euro) si registra in Sardegna, seguito da Sicilia (42), Calabria e Piemonte (42), mentre all’estremo opposto si trovano la Valle d’Aosta (91 euro), il Veneto (63), e il Trentino A.A. (59). L’eterogeneità è ancora maggiore per le prestazioni ambulatoriali e il PS, con i 9 euro della Sicilia e gli 11 della Campania, rispetto ai 65 della Valle d’Aosta ed ai 40 del Trentino A.A. Per la farmaceutica si va dai 15 euro-anno del Piemonte e dell’Umbria ai 34 di Puglia, Basilicata, Sicilia ed ai 37 della Campania.
ELEMENTO DI INIQUITA'
Nel complesso, sempre in termini di valore medio annuo pro-capite, si raccoglie di più al centro-nord rispetto a sud e isole, ma questa distribuzione è del tutto opposta se si guarda alla tipologia di prestazione: per le attività ambulatoriali e di PS i valori pro-capite sono più elevati al centro-nord, mentre per i consumi farmaceutici prevalgono sud e isole, segnale sia di diverso approccio nell’affronto del bisogno da parte dei servizi sanitari regionali sia delle differenti politiche di compartecipazione adottate dalle amministrazioni regionali. Questi numeri, che altro non sono che la conseguenza della giungla che caratterizza l’approccio vigente rispetto alla partecipazione del cittadino alla spesa sanitaria, rappresentano soprattutto il fallimento dell’approccio equitario che è richiesto dai Livelli Essenziali di Assistenza, perché eccessive forme di partecipazione alla spesa (ticket) finiscono certamente per limitare il diritto di tutta la popolazione assistita ad accedere alle prestazioni sanitarie comprese nei vigenti LEA, limitazione che ricade soprattutto su alcune fasce di popolazione, mentre l’estrema eterogeneità territoriale incide fortemente sull’equità del servizio.
DOVE SI GENERA L'ETEROGENEITA'
Dietro l’origine dell’eterogeneità territoriale riscontrata anche macroscopicamente nei numeri presenti in tabella 3 si possono riconoscere diversi elementi, esplicitamente o implicitamente indotti dalle politiche adottate dalle amministrazioni regionali da una parte, oppure frutto dei comportamenti dei diversi attori del Ssn (prescrittori, erogatori, assistiti, …) dall’altra. Proviamo ad individuarne alcuni, che si aggiungono alle attività programmatorie delle regioni direttamente indirizzate a governare la compartecipazione o l’esenzione.
· La questione delle tariffe delle prestazioni ambulatoriali. Come noto, le tariffe delle visite specialistiche e delle prestazioni di diagnostica strumentale e di laboratorio variano da regione a regione. Questa variabilità unita alle regole di compartecipazione ha dato luogo a diverse situazioni in cui il valore tariffario della ricetta (in particolare per via del superticket) risulta inferiore al valore del ticket. Se a ciò si aggiunge che diversi erogatori privati sono in grado di offrire selezionate prestazioni a tariffe inferiori a quelle in vigore nel Ssn, è facile comprendere come la presenza di ticket possa indurre i cittadini a rivolgersi al di fuori del Ssn.
· Le prestazioni che possono essere erogate sia nel contesto ambulatoriale che all’interno di un ricovero ospedaliero. Scorrendo l’elenco delle prestazioni incluse nei LEA si riconoscono attività che oltre che in un ambulatorio specialistico possono essere appropriatamente erogate all’interno di un ricovero ospedaliero. Si crea così una alternativa che può essere utilizzata a discrezione: nel contesto ospedaliero (ricovero) si è esentati dal pagamento del ticket mentre nel contesto ambulatoriale (a prescindere dal luogo di erogazione: ospedale, extraospedale) la compartecipazione è dovuta.
· La compilazione della ricetta. Le regole di compilazione della ricetta sono di livello nazionale, ma alcune regioni hanno introdotto delle varianti. Ne consegue che, in virtù delle regole di compilazione in vigore, si può agire per aumentare o diminuire la raccolta economica.
· I tempi di attesa. La, spesso lunga (o troppo lunga), attesa che è associata alla erogazione delle prestazioni (e di alcune di esse in particolare) è forse il problema più sentito dal cittadino bisognoso, fenomeno che non è sufficientemente regolato attraverso la assegnazione sulla ricetta dei cosiddetti “livelli di priorità”. La conseguenza più diretta è la rinuncia alla prestazione oppure la ricerca di alternative al di fuori del Ssn, con le conseguenze che ciò ha sia sulla raccolta dei ticket sia sulle risorse che il cittadino deve mettere in gioco.
· La assegnazione delle esenzioni. Se le regole di compartecipazione definiscono cosa il cittadino deve pagare, al contrario le regole di esenzione definiscono chi e perché ha diritto a non contribuire alla spesa. Anche in questo caso, oltre alle regole nazionali le regioni hanno aggiunto di volta in volta regole proprie (in alcune regioni sono esenti i disoccupati, i lavoratori in cassa integrazione o in mobilità o con contratto di solidarietà, in altre i figli a carico dal terzo in poi, in altre gli infortunati sul lavoro o affetti da malattie professionali, le vittime del terrorismo e della criminalità organizzata e familiari, i residenti in zone terremotate, e così via), ma è opinione di molti che, al di là delle regole, il percorso esentivo presenti buchi, problemi, ed eterogeneità territoriali, per non parlare di veri e propri abusi e comportamenti censurabili.
· Atteggiamenti opportunistici. Ogni volta che si attiva un processo che mette in gioco risorse economiche, ed il punto non riguarda solo la sanità (si pensi alle tasse, al reddito di cittadinanza, etc.), all’interno del processo stesso si vedono nascere e svilupparsi atteggiamenti che cercano di utilizzare a proprio vantaggio (nel caso della compartecipazione: ridurre o eliminare il contributo dovuto) le regole disponibili. Si tratta di atteggiamenti che, volendo essere buoni, possiamo definire semplicemente opportunistici, ma che in alcuni casi possono sconfinare nella censura o addirittura nel reato.
· La medicina difensiva, che può portare alla prescrizione di attività che sono inutilmente ripetute e talvolta anche non del tutto appropriate.
· Recupero crediti. Viene anche segnalato il mancato pagamento di ticket che in realtà sono dovuti ma che in pratica non vengono riscossi a causa di intoppi nel percorso organizzativo messo in atto dagli erogatori di prestazioni (esempio: pagamento del ticket al ritiro degli esami) oppure per l’incapacità di riscuotere il credito (a volte anche per la non convenienza economica delle attività necessarie per procedere a tale riscossione).
Si tratta di esempi reali di cui si ha aneddotica notizia, anche se non ci risultano analisi ed approfondimenti che abbiano cercato di valutare e quantificare il ruolo che giocano i diversi fattori nelle differenti realtà regionali. La maggioranza dei fattori che abbiamo esemplificativamente elencato si applicano alle prestazioni ambulatoriali, ma anche la farmaceutica non è esente da alcuni di essi.
MONITORAGGIO CON AVVERTENZE
Le attività di monitoraggio statistico (analisi approfondite dei dati disponibili) e quelle di controllo vero e proprio (nelle tante forme e modalità che le regioni o le strutture sanitarie hanno voluto e saputo organizzare) sono i tipici strumenti che vengono adottati per affrontare questi argomenti, senza però trascurare il fatto che nel settore della compartecipazione i singoli valori economici in gioco (il ticket per la singola ricetta, ad esempio) sono piccoli e si pone sicuramente il tema del rapporto costo-beneficio legato alle attività da condurre. Se da una parte le attività di monitoraggio e controllo sono comunque necessarie per i molti obiettivi di tipo generale che permettono di contribuire a raggiungere, dall’altra è del tutto evidente la differenza di un intervento di controllo nel contesto di un ricovero ospedaliero, il cui valore economico normalmente supera 500 euro/die, rispetto ad una ricetta ambulatoriale (max qualche decina di euro) o farmaceutica (max qualche euro).
CONCLUSIONI
Se per alcuni “i ticket sono forse una delle più grandi ingiustizie sociali, molto più della tassa sulla prima casa, ed abolirli del tutto sarebbe una scelta equa e solidale e anche molto popolare” (Cesare Fassari, Quotidiano Sanità, 5.10.2017), per altri si tratta invece di uno strumento che può aiutare a raggiungere diversi obiettivi ma che deve essere complessivamente riformato nell’ottica di voler andare incontro ai cittadini, soprattutto quelli che per diversi motivi sono più deboli, di sottoporre i cittadini ad un livello di ticket accettabile (anche attraverso un uso adeguato del sistema di esenzioni) e che non induca la rinuncia alle cure, con una eterogeneità territoriale limitata e motivata, con uno schema di raccolta che valorizzi l’equità nell’accesso ai servizi.
Soluzioni tecniche ci sono (si vedano a titolo di esempio i risultati del seminario organizzato congiuntamente da Agenas e da Aies a Roma all’Isola Tiberina il 17 maggio 2012: informazioni sui siti www.agenas.it e www.aiesweb.it), imperfette come tutte le soluzioni che devono sposare esigenze ed obiettivi diversi e quindi ciascuna con i suoi pregi e difetti: la lunghezza dei tempi da cui si discute l’argomento, la ripetuta rinuncia all’inserimento dello stesso nei patti per la salute che sono stati più volte firmati tra lo Stato e le Regioni nonostante gli impegni presi durante la loro preparazione, nonché i molteplici e differenti interventi che le regioni stesse hanno messo in campo, non ci fanno essere ottimisti sulla reale capacità dell’intero sistema di mettere mano alla giungla che si è creata ed ai suoi perversi effetti, anche se manteniamo la speranza che il nostro pessimismo possa essere una volta tanto sconfitto.
















